Что это такое
Акне – полиморфное, рецидивирующее заболевание аппарата сальных желез. Угревая болезнь является самым распространенным кожным дерматозом в молодёжи, встречается в 95% подростков до 18 лет и в 80-85% молодых людей от 18 до 25 лет.
Согласно данным Ch. Colleir и соавторов, в подростковом возрасте уровень заболеваемости одинаковый у женщин и мужчин. «Поздние акне» в 1,5 раза чаще встречается у женщин.
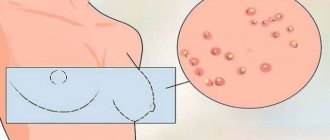
Различают угревую сыпь с признаками воспаления (папулы, кисты, пустулы) и без симптомов распространения бактерий (комедоны). Папуло-пустулезная форма – самое распространенное клиническое проявление угревого дерматоза (70-80%).
Диагностика папулопустулезных угрей
Только дерматолог определяет вид угревой сыпи, проводя дифференциальное сравнение с другими видами акне. Также этот вид высыпаний имеет общие признаки с воспалениями стрептококковой и стафилококковой этиологии. Кроме того, гиперпигментация после воспалительного процесса остается не только после гнойной сыпи, но и является признаком дерматита. Рубцы постакне необходимо отличать от витилиго.
При диагностике определяют стадию развития заболевания:
- легкая форма, имеющая комедоны и до десятка угрей папулопустулезного вида;
- средняя — до 40 угрей;
- тяжелая стадия отличается большим количеством высыпаний. Болезнь осложнена флегмонозными, конглобатными или индуративными угрями. В зависимости от формы заболевания назначается терапевтический курс.
Причины акне
Угри – сложное, полиморфное заболевание. Из-за этого принято связывать причины акне с образом жизни, режимом сна и питания, стрессами, лунными циклами и т.д. Однако доказана только гормональная теория формирования угрей.
Известно, что человеческая кожа имеет гормоночувствителные рецепторы, они реагируют на эндокринные сбои. Ведущую роль в патогенезе угревой болезни играет гиперандрогения – избыточный синтез мужских половых гормонов или повышенная чувствительность дермальных рецепторов к ним.
Сопутствующие симптомы гиперандрогении у женщин:
- выпадение волос, жирная себорея;
- избыточный рост волос по телу по мужскому типу;
- повышенное потоотделение;
- синдром поликистозных яичников;
- нерегулярный менструальный цикл, ПМС, аменорея.
Немецкий врач С. Шмитц писал, что кожа – это самая большая эндокринная железа в человеческом организме.
В пользу гормональной теории формирования акне свидетельствуют такие факты:
- прыщи возникают в 95% подростков в период эндокринных перестроек;
- в последней фазе цикла наблюдается короткий рецидив угревой сыпи;
- в мужчин рецидив провоцирует прием синтетических гормонов, в том числе стероидов для роста мышечной массы;
- акне часто рецидивирует в климатическом периоде в ответ на сокращение уровня эстрогенов.
Механизм формирования папуло-пустулезных угрей
В незначительной мере на выраженность акне влияет диета, образ жизни, алгоритм ухода за кожей, но эти факторы отнюдь не провоцируют папуло-пустулезные угри.
Как бы ни пытались на этом спекулировать неквалифицированные косметологи и представители косметических брендов.
Механизм формирования акне:
- Андрогинные рецепторы в дерме реагируют на продукцию андрогенов, подстегивают железы синтезировать себум;
- По кожным протокам жир выходит на поверхность эпидермиса;
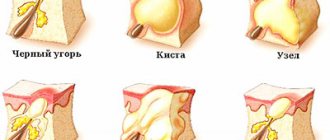
- Из-за повышенной плотности рогового слоя, себум застревает в порах, формируя закрытые угри или комедоны. При контакте с воздухом комедоны окисляются и темнеют (возникают «черные точки») ;
- Жирная среда в сальных протоках создает благоприятнее условия для распространения анаэробных бактерий Propionibacterium acnes, стрептококков и стафилококков. Микроорганизмы колонизируют поры и провоцируют появление воспаленных угрей (папул, пустул, кист);
Характерные признаки
Папуло-пустулезные угри – это стандартная особенность акне. Они встречаются в 80% всех больных. В «народе» их, традиционно, имеют прыщами. Что это, с медицинской точки зрения?
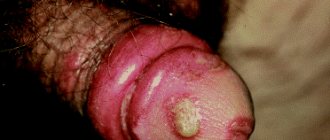
Папула – это полый, поверхностный узелок воспаления, диаметром до 5 мм, без накопления гноя. Папулы похожи на следы от комариных укусов (ориентироваться можно по фото), они долго проходят и оставляют синюшные или коричневатые пятна.
Пустула – это папула, плюс гнойный пик, заполненный белой или желтоватой жидкостью. Заживает после того, как пузырь вызревает и лопается. Может оставлять пятна при неправильном заживании.
Патогенез
Одним из патогенетических механизмов при себорее и акне считают активацию гидролиза триглицеридов кожного сала бактериальными липазами, что ведет к повышенному образованию свободных жирных кислот и развитию воспалительного процесса в стенке фолликула волоса.
Было установлено, что при акне меняется не только количественный, но и качественный состав кожного сала, и эти изменения прежде всего касаются концентрации линоленовой кислоты. В увеличенном объеме кожного сала снижается концентрация незаменимой ненасыщенной линоленовой кислоты. Ее недостаток может быть обусловлен как нехваткой в пище, так и недостаточностью ферментативных систем, обеспечивающих ее поступление и распределение в организме. Линоленовая кислота является основным регулятором дифференцировки кератиноцитов, подавляя экспрессию фермента трансглутаминазы (ТГ). Этот фермент участвует в синтезе кератина 1-й и 10-й фракций, белков- инволюкрина, лорикрина и филаггрина — основных компоненте; цементирующей межклеточной субстанции корнео цитов. Повышенная активность ТГ вызывает ретенционный гиперкератоз в infrainfundibulum сальноволосяного фолликула (СВФ). Преобладание процессов пролиферации и дискератоза над десквамацией эпителия в конечном счете приводит к закрытию протока СВФ и образованию комедона. Снижение концентрации линоленовой кислоты приводит и к увеличению рН кожного сала и изменению проницаемости эпителия фолликулов. Нарушается барьерная функция и создаются условия для роста микроорганизмов; на поверхности кожи и внутри фолликулов.
При акне также нарушаются процессы ороговения в устье волосяных фолликулов. Процесс слущивания чешуек эпителия с канала волосяного фолликула регулируется белком — профилаггрином, входящим в состав шиповатого слоя эпителия. В клетках зернистого слоя этот белок преобразуется в филаггрин и находится в кератогиалиновых гранулах. Исходом этой агрегации является превращение клетки в роговую чешуйку. При акне происходит повышенное накопление и профилаггрина, и филаггрина в эпителии и, как следствие этого, возникает фолликулярный гиперкератоз, который ведет к расширению волосяного канала. Впоследствии расширенный канал наполняется салом и клеточным детритом, что приводит к его закупорке и образованию комедона.
Обтурация комедоном протока СВФ создает благоприятные анаэробные условия для размножения факультативных анаэробов Propionibacterium acnes и Propionibacterium granulosum.
Многолетние исследования показали, что воспалительный процесс в сальных железах вызывается следующими видами микроорганизмов: Propionibacterium acnes, стафилококками, преимущественно II типа, и дрожжеподобными грибами рода Malassezia. Антигены микроорганизмов привлекают к СВФ из периферической крови мононуклеарные фагоциты и нейрофилы, которые продуцируют интерлейкины 1α, 1β и 8; фактор некроза опухоли α, стимулируют систему комплемента. Эти провоспалительные цитокины активируют фермент циклооксигеназу, в результате чего из арахидоновой кислоты образуется главный медиатор воспаления — лейкотриен В4 (ЛТВ4). ЛТВ4 активирует нейтрофилы, Т-лимфоциты, моноциты и эозинофилы с последующим высвобождением ими гидролитических ферментов и монооксида азота (N0). Разрушение стенки сальной железы с выходом ее содержимого в дерму обуславливает формирование воспалительной реакции, что проявляется папулами, пустулами, узлами и кистами.
Последние данные исследований пересматривают этиологическую роль Propionibacterium acnes. Так, инициирующим фактором воспаления считаются провоспалительные цитокины. Во всех комедонах у больных акне определяется высокий уровень интерлейкина-1. Гистологическое исследование свежих высыпаний показало, что перифолликулярный инфильтрат представлен мононуклеарами и Т-клетками, а нейтрофилы появляются позже. Таким образом, на сегодняшний день выделяются четыре основных звена патогенеза: гиперпродукция сальных желез, фолликулярный гиперкератоз, микробная колонизация и воспаление.
Как лечить папуло-пустулезное акне
Рассматриваться будут только средства, одобренные ВОЗ и экспертами европейского дерматологического форума.
Протокол лечения папул и пустул включает методы направленные на:
- ускорение регенерации эпидермиса, истончение рогового слоя, чтобы предотвратить возникновение комедонов (кислоты, ретиноиды, пероксид бензила);
- снятие воспалительного процесса (антибиотики);
Ретиноиды
Ретиноиды от прыщей – это класс препаратов с активной формой витамина А. От акне используется только ретиноевая кислота или третиноин. Ретинол Ацетат или ретиноевая мазь дают очень слабый эффект.
Третиноин – это «золотой стандарт» лечения угревой сыпи. Он стимулирует обновление клеток эпидермиса, истончает роговой слой и уплотняет базовые дермальные структуры.
Ретиноиды категорически противопоказаны при беременности, имеют побочные эффекты: сухость, шелушения и повышение чувствительности.
Препараты с третиноином:
- Retin А;
- Renova;
- Acnelyse;
- Retino-A;
- Stieva-А;
- Airol;
- Locacid.
Ретинол также входит в состав средства для популярной косметической процедуры «желтый пилинг».
Адапален
В СНГ лекарства с третиноином не сертифицированы, поэтому приобрести крем в розничной аптечной сети невозможно. Отечественные дерматологи прописывают мази с адапаленом. Это дериват витамина А со схожими свойствами.
Препараты с Адапаленом:
- «Дифферин»;
- «Безугрей»;
- «Адаклин»;
- «Клензит».
Кислоты
Для лечения папул и пустул используют все кислоты. Они обеспечивают антибактериальное, регенерирующее и поросуживающее действие.
Крема и мази с азелаиновой кислотой (АК) хорошо себя зарекомендовали. Они легче переносятся, в сравнении с ретиноидами. АК растворяет комедоны, отелушивает отмершие клетки рогового слоя и действует на микроорганизмы, как антисептик.
Препараты с азелаиновой кислотой:
- «Скинорен»;
- «Азогель»;
- «Азик-дерм»;
- «Скиноклир»
При лечении прыщей также помогают пилинги с AHA и BHA кислотами: гликолевый, салициловый, молочный, пилинг Джесснера. Они не дают превентивного или пролонгированного эффекта, но обеспечивают быстрый результат. Для поддержания успеха косметологи прописывают домашний кислотный уход.
Ретиноиды и кислоты истончают роговой слой, ускоряют обновление эпидермиса и могут спровоцировать гиперпигментацию. Обязательно использовать крема с СПФ, прятать лицо от прямых солнечных лучей.
Пероксид бензоила
Пероксид бензоила (ПБ) – это мощный окислитель, при контакте с кожей из него синтезируется бензойная кислота, которая эксфолиирует мертвые клетки, освобождает фолликулы и обеспечивает бактериостатический эффект.
Препараты с бензоилпероксидом:
- «Базирон»;
- «Экларан»;
- «Угресол».
Средства с ПБ и кислотами мягко дезинфицируют и подавляют размножение патогенных микрорганизмов. Но воспалительный процесс при папуло-пустулезном акне бывает очень интенсивным, поэтому порой необходимо подключать антибактериальные средства.
Антибиотики
Если на лице больше 15 воспаленных узелков с гноем, необходимо подключить антибактериальную терапию. Против Propionibacterium acnes активны клиндамицин, эритромицин, синтомицин. При масштабном воспалительном процессе (в том числе и на спине, груди) подключают комплексное лечение системными антибиотиками (таблетками).
Наружные антибиотики помогают только в лечении папул и пустул. Они неэффективны при подкожных кистах и комедонах. Целесообразно применять антибиотики вместе с кератолитиками.
На рынке есть комбинированные препараты:
- «Дуак» (клиндамицин+ ПБ);
- «Клензит С» (клиндамицин + адапален);
- «Зинерит» (эритромицин + цинк).
Серьезной проблемой антибиотикотерапии является резистентность бактерий к конкретным веществам. Поэтому самолечение противопоказано. Анаэробные микроорганизмы чаще вырабатывают резистентность к эритромицину, реже клиндамицину.
Можно ли устранить причину
Лечение угрей в 90% – это наружная терапия. Правильно подобранное средство помогает нормализовать кожу, вылечить угри и постакне. Лечение гиперандрогении усложнено тем, что неизвестны конкретные причины этого метаболического нарушения (доказан только фактор генетический предрасположенности).
Искусственно корректировать уровень андрогенов помогают комбинированные оральные контрацептивы (КОК) с антиандрогенным эффектом (Диане-35, Джес, Жанин, Ярина). Но КОК имеют сильный синдром отмены и, по сути, действуют также поверхностно и временно. Эффект на коже после начала терапии КОКами наступает через 3-8 месяцев.
Также для коррекции уровня половых гормонов применяют спироналоктон, метформин, растительные БАДы с экстрактом Сереноа (Saw Palmetto), Цимицифуги, Примулы вечерней.
Заключение
Папуло-пустулезное акне – сложное, полиморфное и распостраненное заболевание. Характерные симптомы этой формы: наличие воспаленных угрей с гнойными элементами (папулы) и без (пустулы). Современные методы лечения помогают избавиться от высыпаний за 2-5 мес.
Лекарства первого выбора – третиноин и адпален. Пероксид бензоила и азелаиновая кислота действуют деликатнее, имеют меньше побочных эффектов, антибиотики необходимы, чтобы снять сильное воспаление.
Но для успешного лечения необходимо отбросить все околонаучные терапевтические инструменты. Угри не лечатся дегтярным мылом, овсянкой, примочками из соды, календулы, перекиси водорода.
Рекомендации по лечению
Проблема лечения акне далека от разрешения. Сложные патогенетические механизмы развития заболевания, а также существование различных клинических форм обуславливают многообразие используемых методов лечения. Индивидуальный подход к подбору как системных (при более тяжелых или осложненных формах акне), так и топических препаратов способствует достижению хороших терапевтических результатов у пациентов с акне, применение комплексной терапии позволяет достичь за более короткий срок лучших результатов и добиться более длительной ремиссии. Назначение специальных вспомогательных средств для ухода за кожей дает возможность во время наружного или системного лечения уменьшить дозы и кратность применения лекарственных средств, обеспечить более комфортное состояние кожи пациента. Терапия акне обязательно должна проводиться с учетом особенностей развития и течения болезни, следовательно, успех лечения больных акне возможен только при тесном взаимодействии дерматолога, пациента и врачей других специальностей (эндокринолога, гинеколога, гастроэнтеролога и психиатра), а также при назначении препаратов, которые воздействовали бы на все основные звенья патогенеза заболевания и были направлены на устранение этиологических и триггерных факторов.