Виды мозолей на пальцах ног
Вследствие ношения некомфортной для ножек обуви возникает эффект трения. Именно он чаще всего становится основной причиной огрубения кожи и появления мозолей. Но иногда причина кроется гораздо глубже – в плохом обмене веществ, который проявляет себя таким образом.
Мозоль, которая образовывается на большом пальце ноги, бывает двух видов:
- мягкая, водянистая;
- сухая, стержневая.
Столкнувшись с любым из них, первое, что нужно сделать для комфорта и выздоровления своих пальцев – сменить обувь. Дома обязательно носить только мягкие тапочки, которые не будут сжимать больное место. Отправляясь на улицу также нужно стараться обуваться максимально удобно.
Удалить эти образования можно обратившись в салон или больницу либо же самостоятельно в домашних условиях.
Профилактика
Избежать появления мозолей несложно, если выполнять профилактические мероприятия:
- Носить только удобную обувь. Пара не должна быть тесной или наоборот — болтающейся на ноге. Материал, из которого изготовлена обувь, должен быть достаточно мягким и желательно натуральным. Не следует слишком долго ходить на высоком каблуке или в новой обуви.
- Соблюдать гигиену ног. Нужно загодя удалять огрубевающие участки кожи, чтобы предотвратить образование мозолей. Рекомендуется посещать педикюрный салон и применять средства для смягчения кожи ног.
- Для предупреждения образования мозолей желательно использовать специальные гелевые фиксирующие подушечки. Эти подкладки позволяют избежать трения стопы и пальцев о материал обуви. Особенно актуальны подушечки для профилактики мозолей тем лицам, которые носят обувь на высоком каблуке или зауженные модели.
Стопроцентной страховки от образования мозолей не существует. Однако своевременно принятые профилактические меры позволяют избежать появления причиняющих дискомфорт новообразований.
Как избавиться от мозолей на пальцах ноги
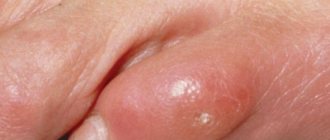
Мягкая мозоль
Ошибка многих при её удалении – пытаться проколоть, чтобы вытекла содержащаяся внутри жидкость. Это делать категорически запрещено! Есть риск занести инфекцию и получить серьезное воспаление.
Лучшим способом избавления от такого нароста считается ежедневная обработка одним из спиртосодержащих растворов:
- зеленка;
- йод;
- настойка прополиса;
- раствор марганцовки.
Лекарством нужно обильно смазывать сам нарост и область вокруг. Проводить эти процедуры нужно, пока он не «сдуется». Если мозоль всё же лопнула, смажьте это место перекисью водорода и заклейте пластырем.
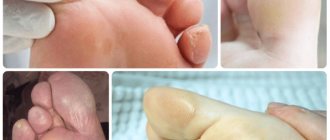
Сухая мозоль
Чем раньше вы займетесь ею, тем скорее избавитесь. Если не обращать внимания на сухую мозоль, со временем удалить её самостоятельно будет очень тяжело.
Чтобы избавиться от ороговевшей кожи народными средствами, её нужно регулярно размягчать. Для этого можно воспользоваться одним из таких способов:
- Делать ванночки. Для них набирается теплая вода, в которой разводится мыло, соль и сода в небольших количествах. Можно изменить ингредиенты на хвойный экстракт или горчичный порошок. Держать ноги в ванночке нужно 25-40 минут.
- Еще один вариант распаривающей ванночки – добавить в воду немного «%-ной марганцовки.
- Компресс из лимона или алоэ. Дольку лимона либо лист алоэ мясистой частью нужно примотать с помощью пластыря или бинта и оставить на всю ночь.
- Можно использовать для компресса и картофель. Для этого измельчите его до состояния кашицы и тоже привязывайте к ноге. Перед тем, как накладывать бинт, положите кусочек целлофана.
- Для компресса из водки тоже нужно использовать бинт и целлофан. А к самому натертому месту прикладывается смоченная в водке ватка. Поверх повязки наденьте теплый носок.
- Для размягчения проблемного участка ежедневно втирайте в него растительное масло.
- Если вы приверженец лечения разнообразными травами, используйте мать-и-мачеху. Можно делать компрессы, или распарить ноги и в течение дня втирать в нужный участок сок растения.
После ванночек смазывайте проблемные зоны детским либо подобным кремом. Многие советуют активно тереть огрубевшие участки кожи пемзой или щеткой. Однако пользоваться ими нужно очень аккуратно, удаляя отделившиеся после процедур частички (например, после ванночки или утром, сняв компресс).
А если не в вашем стиле лечиться так называемыми народными методами и вы больше доверяете современной медицине, то вам нужно знать, как убрать мозоль на пальце ноги со стержнемс помощью современных способов – медицинских препаратов и салонных процедур.
Случаи, требующие врачебного вмешательства
Главный случай, требующий похода к доктору – костяная мозоль. Как бы вы не старались растворить кость дома, ничего из этого не выйдет. Единственный выход из ситуации – операция, при которой вам удалят хрящевое образование.
Очередной опасный случай – запущенная хрящевая мозоль. Она будет продолжать врастать в ткань, если не принять должные меры. Еще одна возможная проблема – рецидив, даже если недуг был устранен.
Не менее опасная ситуация – появление гноя в области лопнувшей водяной мозоли. Когда лопнула мозоль, открывается ранка. Через кровь и лимфу инфекция загрязнения моментально проникают в организм.
Если вы вовремя не продезинфицировали ранку и не защитили ее, последствия могут быть плачевными. Спешите к доктору, когда ранка начнет гноиться!
Современные способы удаления
В аптеке можно приобрести разные средства для удаления с пальцев ороговевшей кожи, такие как:
- специальный пластырь с салициловой кислотой;
- кератолические гели, кремы и мази.
Пользуясь этими средствами, внимательно следите, чтобы пластырь был наклеен исключительно на огрубевшую кожу, не касаясь здоровых участков. Аналогично с кремами и мазями. Перед использованием этих средств не вредным будет сделать любую из описанных выше распаривающих ванночек. А уже на вытертую кожу наклеить пластырь либо нанести мазь.
Но эти средства актуальны только в том случае, если у мозолей на ваших ножках короткий стержень. Если же он глубокий и длинный, может понадобиться помощь специалистов. В современных клиниках и косметических салонах предлагают такие способы удаления мозолей:
- криотерапия (прижигание жидким азотом);
- ликвидация лазером;
- аппаратное выскабливание.
Почитайте обязательно материал: Мозоли на ногах: фото, причины, удаление и что делать если лопнул мозоль.
При использовании этих методов, вам снимут внешний ороговевший слой кожи и удалят засевший глубоко корень. Обычно в клиниках удаляют неприятные наросты за одну-две процедуры. После механической ликвидации с помощью лазера или специальных дисков, остаются небольшие ранки, за которыми нужно будет немного поухаживать, используя противовоспалительные средства, которые выпишет специалист. Если решитесь на криотерапию, вашим глазам сразу после процедуры предстанет гладенькая кожа на ногах. Но какое-то время еще придется защищать её с помощью пластыря, чтобы нарост не появился вновь.
Причины воспаления
Появление воспаленных мозолей может быть по следующим причинам:
- ношение неудобной обуви.
Если обувь будет слишком узкая или широкая, то нога будет чувствовать огромный дискомфорт, так как возникает сильное трение, что приводит к образованию мозоли и ее воспаления.
Деформация стопы и различные заболевания стоп.
Если вы имеете плоскостопие, бурсит (артрит) суставов стопы и другие заболевания, то в результате из-за неправильного распределения нагрузки на ноги, могут формироваться мозоли с утолщенной кожей, имея воспалительный процесс. Повышенная потливость ног.
Пот размягчает омертвевшую кожу и появляется мягкая мозоль. Под слоем утолщенной кожи может скапливаться лимфа, что приводит к появлению воспаления водяной мозоли и ее болезненного ощущения. Некачественные чулочные изделия.
Если у вас на носке есть дырка, и вы надели обувь, то это также может стать причиной появления воспаленной мозоли и приводить к ее нагноению. Лишний вес.
Человек, имеющий избыточный вес, увеличивает нагрузку на кожу стопы, в результате чего появляются не только натоптыши, но и отеки ног, застой крови и повышенная потливость ног, приводящая к загрязнению бактериями участки мозолей.
Итоги
Когда ваши пальцы пострадали от неудобной обуви, не спешите расстраиваться. Постарайтесь как можно скорее использовать один из методов удаления огрубевших частиц. Если же упустили момент, когда избавиться от них можно легко, или они подозрительно часто появляются снова, обратитесь к специалистам – в косметический салон или клинику. Там вам помогут выявить причины появлению мозолей, подскажут и предложат различные способы их устранения.
(
1 оценок, среднее: 5,00 из 5)
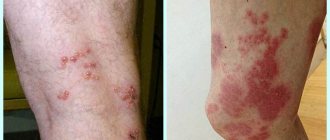
Причины и симптомы нагноения
Причины нагноения – в отсутствии адекватного лечения водяной мозоли или натоптыша, в результате происходит проникновение инфекции в рану. Место поражения начинает нарывать и появляется гнойный экссудат, иммунная система включилась и начали работать лейкоциты. Процесс нагноения возникает при недостаточной антисептической обработке раны.
Симптомы нагноения:
- изменение цвета экссудата (жидкости). Содержимое мозоли становится мутным;
- воспаленное место болит, покраснело, появилась отечность, зуд;
- выделение гноя;
- повышение температуры тела;
- острая боль при пальпации.
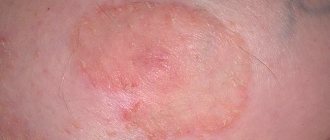
Локализуются на подушечках пальцев
Мозоли могут появиться на внешней стороне пальцев, на их подушечках. Образования доставляют боли во время ходьбы.
Если в образовании такого кожного утолщения виновата неудобная обувь (что бывает чаще), то ее необходимо сменить. Обувь на время лечения надо выбрать достаточно просторную и удобную, она не должна сдавливать пальцы.
Старайтесь, как можно меньше ходить, пока мозоль не заживет. Если образовавшийся нарост будет сильно болеть, можно принять обезболивающее либо противовоспалительное средство.
К таким препаратам относится: кетанов, диклофенак и ибупрофен.
Лечить такие наросты нужно мазями либо специальными пластырями, в составе которых есть салициловая кислота. Они обладают мощным размягчающим эффектом. Наносить мази нужно аккуратно, стараясь не попадать на здоровую кожу.
Диагностика патологии
Костная мозоль формирующаяся на пальце не отличается по структуре от образований, появляющихся на других отделах. Она не сопровождается патологическими симптомами, которые беспокоят пациента, так как по мере восстановления обломков проявления перелома стихают. Внешне данное образование может напоминать уплотнение, которое не сопровождается болезненностью и признаками воспаления. Патологические проявления связаны с нарушением процесса регенерации.
Основным методом диагностики является рентгенография, костная мозоль на рентгене визуализируется в виде несколько затемнённого пятна. Постепенно затемнение подвергается кальцификации и моделированию. На рентгенограмме оно выглядит как более светлый участок, что связано с его уплотнением. В течение года из мягких структур образуется полноценная кость.
Замедленная консолидация
Это состояние диагностируется, если после ушиба или травмы костная мозоль не соответствует своей стадии. Его развитие связывают с замедлением процесса образования костной ткани из фиброзной. Обычно, замедленную консолидацию диагностируют, если с момента нанесения травмы прошло около полугода. Отклонение от нормы в процессе регенерации сопровождается эластической подвижностью в пораженном участке, болезненностью, возникающей при осевой нагрузке, а также покраснением кожных покровов.
Среди причин, которые могут приводить к замедленной консолидации, относят нарушенное лечение на этапе формирования костной мозоли после перелома. Подобные ошибки связаны с проблемами иммобилизации, интерпозиции тканей и регенерации тканей.
Выглядит костная мозоль на рентгеновском снимке или рентгене в нескольких проекциях при замедленной консолидации в виде щели между отломками. Лечение после перелома с замедленной консолидацией преимущественно консервативное. Для этого удлиняют период иммобилизации конечности, а также дают умеренную нагрузку на конечность.
Несросшийся перелом
Внимание! Это патологическое состояние является нарушением процесса восстановления отломков.
Диагностировать изменения можно не ранее, чем через два срока от момента получения травмы до процесса полного заживления. К симптомам, характерным для несросшегося перелома, относят болевой синдром и патологическую подвижность на травмированном участке.
Костная мозоль при переломах которые не срастаются своевременно требует рентгенологического подтверждения. Костная мозоль на рентгеновском снимке выглядит как участок со щелью между отломками, когда ещё закрыты костно-мозговые полости. В случае, если эти полости заросли замыкающими пластинками пациенту ставят диагноз ложного сустава. При подозрении на несросшийся перелом необходимо регулярно оценивать не рассасывается ли костная мозоль и на каком этапе находится процесс регенерации. Для восстановления важно добиться полноценной иммобилизации конечности, кровообращения, а также минерального обмена.
Ложный сустав
Данное патологическое состояние образуется после перелома костей и сопровождается подвижностью в том участке, где ее быть не должно. Несмотря на то, что в клинической практике на их долю приходится не более 3% всех переломов, чаще они появляются в области больших трубчатых костей. Образовываться ложный сустав может, если после воздействия травмы между твёрдыми структурами появляются мышцы, сосуды, нервы или жировая ткань. В результате при переломе костная мозоль не формируется правильно.
Данное состояние связывают с ранним прекращением иммобилизации, техническими ошибками при наложении фиксирующих повязок, а также заболеваниями, на фоне которых нарушается процесс регенерации тканей.
Специалистам важно знать, как выглядит в этом случае костная мозоль на рентгене для того, чтобы своевременно предпринять шаги по её исправлению и не допустить формирования ложного сустава. На полученном рентгеновском снимке удаётся выявить, что после перелома костный фрагмент закруглён, а мозоль полностью отсутствует или образуется лишь на отдельных участках. Между фрагментами присутствуют мягкие ткани. В данном случае необходимо учитывать сколько стадий проходит костная мозоль и на каком этапе восстановления должен находиться пациент. Это связано с тем, что если срок сращения превышен более чем в два раза, можно сделать вывод о формировании ложного сустава.
Во время диагностики необходимо опираться на данные рентгенограммы или магнитно-резонансной томографии, так как симптомы иногда полностью отсутствуют или слабо выражены. Боль, как правило, возникает только после нагрузки на поврежденный участок. Лечат ложный сустав только с помощью хирургических методов, консервативная терапия неэффективна. В некоторых случаях требуется убрать концы фрагментов и в последующем удлинить их.
Виды и стадийность
Костная мозоль формируется в несколько стадий, кроме того, она подразделяется на 5 видов, среди которых выделяют:
- Периостальную. Данный вид начинает формироваться сразу после получения травмы. Периостальная формирующующаяся костная мозоль предусматривает полное ограничение двигательной активности в зоне повреждения. За максимально короткое время происходит развитие уплотнения если в зоне обломков отмечается активное кровоснабжение.
- Эндоостальную. Нарастание формируется в зоне перелома, при этом эндоостальная образующаяся костная мозоль появляется с внутренней стороны. Появление дефекта характерно для травм в области голеней, плюсневой или лучевой кости.
- Интермедиарную. Эта структура является промежуточной, она обеспечивает нарастание твёрдой ткани в участке перелома. Необходимо учитывать, что такое образование как интермедиарная костная мозоль после перелома не выявляется на рентгеновских снимках, а ее лечение назначается в исключительных клинических случаях.
- Околокостная. Подобный вид мозоли образуется, когда участок не поврежден и перелом не зафиксирован, а травма затрагивает только мягкие ткани. Для околоостной структуры характерно появление отека, припухлости, боли и дискомфорта. Эти симптомы могут длительное время беспокоить пациента.
- Параоссальная. Данная костная мозоль при переломах трубчатых или губчатых костей приводит к выраженной деформации структурных элементов. Появление твёрдого хрупкого нароста относят к потенциально опасным новообразованиям.
Виды костной мозоли различаются в зависимости от типа перелома, его локализации или характера травматического воздействия.
Костная мозоль образующаяся после перелома ключицы или других структур протекает в несколько стадий, которые последовательно сменяют друг друга. Каждый этап требует наблюдения специалиста за состоянием тканей, при необходимости, проводится коррекция терапии. К основным этапам формирования относят:
- Аутолиз. Данная стадия начинается с момента перелома, достигая своего пика к 3—4 дню. На фоне отека тканей происходит устремление к очагу повреждения лейкоцитарных клеток, перерабатывающих поражённые элементы. В рубце возможно появление первичной омозоленности, которая может сохраняться до 10 дней. На этом этапе возможно сохранение признаков воспалительной реакции с покраснением тканей, отеком и болезненностью при пальпации.
- Пролиферацию. Соединительная ткань начинает активно расти и происходит образование активных веществ, которые необходимы для минерализации костных структур, способствующих затвердеванию. Стадия пролиферации может продолжаться до одного месяца.
- Перестройку костной ткани. Формирование костной мозоли с развития усиленного кровообращения на данном этапе приводит к увеличению плотности хрящевых структур и замене их на костные. В зоне повреждения откладываются минеральные вещества, которые в последующем и обеспечивают повышение прочности. Ее продолжительность может составлять от одного месяца до полугода. На данных этапах важно предотвратить образование ложного сустава или других процессов, нарушающих регенерацию.
- Стадию полного заживления. Добиться полного восстановления можно через полгода или год от травмы. На данном этапе происходит окончательное формирование всех структур, в том числе и надкостницы. Кроме того, восстанавливается функциональная активность и кровообращение за счёт увеличения количества кровеносных сосудов.
Лечение с помощью пластырей
Пластырь, предназначенный для удаления мозолей, это эффективное, достаточно удобное средство.
Они бывают разных видов:
- Силиконовый пластырь. Он предназначен для лечения как мокрых мозолей, так и не больших натоптышей. В составе, содержатся коллоидные вещества, задачей которых является поддержание увлажненной среды. Это вещество дезинфицирует рану и помогает ускорению роста новой кожи. Преимущества такого пластыря заключается еще в том, что он защищает рану от грязи, болезнетворных микробов, загрязненной воды.
- Салициловый пластырь. Его применяют для избавления от натоптышей как свежих, так и застаревших. В таком пластыре находится салициловая кислота, способствующая скорейшему размягчению огрубевшего кожного слоя. Она обладает и антимикробными свойствами. Пластырь наносят на проблемное место, только когда стопы будут хорошо распарены и вытерты. Он требует фиксации простым пластырем. По прошествии 2 дней пластырь снимается. Может потребоваться несколько процедур.
- Китайский пластырь. Он содержит салициловую кислоту и фенол. Благодаря первому веществу убиваются все болезнетворные бактерии, а второе – помогает избавлению от зуда, болевых ощущений. Его следует наносить на чистую, предварительно распаренную кожу. Меняется раз в сутки.