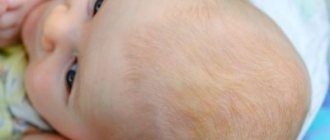
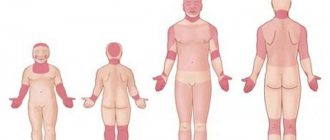
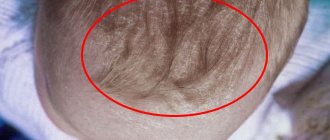
Появление на чистой и нежной коже новорожденных различных покраснений всегда является причиной для беспокойства их родителей. Из-за чего они проявляются? Что они несут для здоровья ребенка? На все эти вопросы может ответить только специалист. Не стоит переживать раньше времени. Ведь чаще всего, покраснения , это простой контактный дерматит у грудничка. Такая патология вызывается раздражителями, которые вступили в непосредственный контакт с нежной кожей. Сыпь может быть вызвана даже одеждой малыша или его игрушками. Но, не стоит пренебрегать консультацией дерматолога. Ведь это заболевание может приобрести хроническую форму.
Кожа грудничков очень нежна и подвержена дерматиту
Что это такое?
Контактный дерматит у детей представляет собой заболевание, характеризующееся деформацией кожных покровов. При взаимодействии с раздражителем появляются различные симптомы, которые прямо указывают на возникновение болезни. Стоит отметить, что контактный дерматит – сезонное заболевание. В основном дети заражаются зимой, так как именно в это время года увеличивается количество вирусов.
Данный недуг в своём развитии проходит несколько стадий:
- эритремальная, когда у ребёнка на кожном покрове появляются отёки и покраснения;
- везикулярно-болезненная, характеризующаяся добавлением к предыдущим симптомам гнойничков, из которых происходит образование язв;
- некротическая, которая является наиболее опасной: при ней гнойнички преобразовываются в струпья, которые со временем оставляют рубцы на кожном покрове.
Виды, симптомы и фото заболевания
У грудных детей дерматит может проявиться одним из видов, которых насчитывают четыре:
- атопический;
- себорейный;
- контактный;
- пеленочный.
Любой из данных видов отличается не только симптоматикой и причинами появления, но и подходом к терапии.
Атопический дерматит
- Статистически самый распространенный вид у детей. Протекает в хронической форме.
- Чаще всего атопический дерматит проявляет себя спустя несколько недель после рождения.
- На коже образуется воспалительный процесс, нарушается целостность дермы. Младенческая экзема характеризуется гиперемией, сыпью.
- Зоны на щеках, а также ягодицах грудничка становятся сухими, начинают шелушиться.
- Иногда болезнь протекает тяжелее, а зоны поражения бывают обширнее.
- Причина грудничковой атопии – наследственность, различные аллергены, дисбактериоз, гельминты.
- Пиком болезни считается возраст от 6 месяцев до года.
Себорейный
- Возбудитель такого вида болезни – Mallasezia furfur. Данный грибок «обитает» на эпидермисе. Становясь патогенным, провоцирует появление себорейного дерматита у грудничков через 2 – 3 недели после рождения.
- Может пройти в год либо длиться до 3-летнего возраста.
- Характерное проявление – серые чешуйки на кожном покрове в зоне роста волос, позади ушей, лбу.
- Изредка наблюдается образование на лице, груди, шее.
- Болезнь не вызывает беспокойства и не ухудшает качество жизни ребенка.
- Иногда при слишком низком иммунитете может проявиться общее недомогание, диарея.
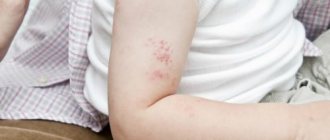
Контактный
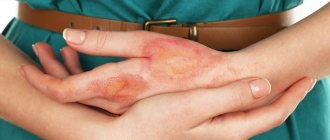
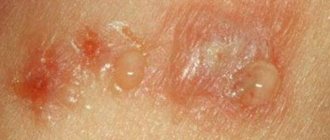
- Характерным признаком является проявление в зоне контакта с повреждающим фактором. Воспаленное место имеет ограничение, не переходит на здоровые участки кожи. Эпидермис приобретает ярко-красный окрас.
- К такому симптому, как гиперемия, присоединяется зуд, а также жжение.
- В последствие появляются язвенные образования с последующим покрытием корочками.
- Контактный дерматит успешно лечится при своевременном обнаружении раздражителя, а также устранение его контакта с грудничком.
- В противном случае болезнь обретает хроническую форму с возможными осложнениями.
Пеленочный
- Пеленочный дерматит у грудничков – частое явление. Причина – неправильный уход во время использования памперсов, нерегулярные гигиенические процедуры.
- Чаще данный вид болезни наблюдается у девочек в период от 6 месяцев до года.
- Пораженные зоны – места контакта с памперсами, а также пеленками.
- Типичные симптомы: покраснение, сыпь с признаками мацерации на ягодицах, зоне половых органов, лобка. Еще страдает внутренняя сторона бедренной поверхности дермы.
- Важно сразу начать лечение. Иначе можно наблюдать утяжеление симптоматики: появляются пузырьки, узелки, позже формируются язвы с последующим огрубением и шелушением кожи.
- Острая форма пеленочного дерматита характеризуется беспокойством грудничка, отсутствием аппетита, плачем, нарушением сна.
Причины возникновения
Контактный дерматит у детей появляется в тот момент, когда происходит контакт с раздражителем. Тем самым организм ребёнка говорит о том, что он больше не хочет взаимодействовать с этими веществами. Среди раздражителей особенно выделяют антибиотики, косметику, металлические предметы, подгузники и т. д.
Довольно часто заболевание возникает в результате температурных изменений. Например, при сильном морозе или ярком солнце. Стоит отметить, что причин контактного дерматита у ребёнка может быть предостаточно. Здесь на первый план выходит не сам раздражитель, а чувствительность к нему организма. Огромное значение имеет такой фактор, как наследственность. Учёные выяснили: если кто-либо из ближайших родственников страдает от кожных болезней, то есть вероятность передачи чувствительности ребёнку.
Причины
Спровоцировать развитие дерматита могут такие факторы:
- наследственная предрасположенность (если родители и родственники малыша имели склонность к кожным болезням, ребенок тоже будет страдать дерматологическими заболеваниями);
- тяжелое течение беременности и родов;
- вирусные заболевания у мамы и малыша в период вынашивания ребенка;
- кишечные болезни;
- плохой уход, недостаточная гигиена;
- ранний прикорм, неправильно подобранное питание;
- иммунодефицит;
- грибковые инфекции;
- незрелость кожных покровов у малышей, вызванная слабостью соединительной ткани, недостаточной увлажненностью и несовершенной терморегуляцией;
- контакт с внешними раздражителями (физическими, химическими, микробными).
Косвенно повлиять на усиление проявлений дерматита могут:
- перепад температур;
- нервные потрясения;
- прививки;
- анемия;
- лишний вес.
Чтобы назначить лечение, врач должен определить тип дерматита, который напрямую зависит от разновидности раздражителя и внутренних патологий.
Аллергический контактный дерматит
Данное заболевание подразделяется на несколько видов. Одним из самых распространённых является аллергический. Он характеризуется длительным взаимодействием раздражителя с кожным покровом ребёнка. Чаще всего в роли таковых выступают средства по уходу за кожей, в которых есть красители, различные добавки и т. д.
Бывают случаи, когда аллергический контактный дерматит возникает в результате длительного использования одной присыпки или мыла. Здесь лучше всего поменять эти средства на другие, более безопасные. Например, вместо детского мыла для смягчения кожи многие используют рафинированное масло. Это странно звучит, но если его сначала прокипятить, а затем охладить, масло даст свой эффект. Что касается присыпки, то тут проще — лучше картофельного крахмала в этом случае вряд ли можно найти.
Лучше всего ограничить ребёнка от контакта со всеми веществами, которые содержат красители и вредные добавки.
Лечение атопического дерматита
При тяжелом течении атопического дерматита у детей, лечение требует применения местных кортикостероидных препаратов, совместно со смягчающими средствами. Это послужит быстрому устранению симптомов. Увлажняющие и смягчающие средства применяют в любой период заболевания. Цель лечения заключается в следующем:
- Изменение течения болезни
- Снижение степени обострения
- Контроль болезни на протяжении длительного времени
Показанием к госпитализации ребенка может служить обострение заболевания, в результате которого нарушается общее состояние, рецидивирующие инфекции, неэффективность проводимой терапии.
Немедикаментозное лечение заключается в мероприятиях, направленных на сведение к минимуму или исключения действия факторов, спровоцировавших обострение заболевания: контактные, пищевые, ингаляционные, химические раздражители, повышенное потоотделение, стрессы, факторы окружающей среды, инфекции и микробное обсеменение, нарушение эпидермиса (гидролипидного слоя).
Медикаментозное лечение атопического дерматита у детей назначают с учетом периода, стадии и формы заболевания. Немаловажен возраст ребенка, площадь пораженной кожи и вовлечение других органов в течение болезни. Различают средства наружного применения и системного действия. Фармакологические препараты системного действия, применяют в комплексе, или в виде мототерапии, включая следующие группы медикаментов:
Антигистаминные средства
Доказательств эффективности антигистаминных препаратов на сегодняшний день для лечения атопического дерматита у детей недостаточно. Препараты с седативным действием (супрастин, тавегил) назначаются при значительных проблемах со сном из-за постоянного зуда, а также при сочетании с крапивницей (см. симптомы и лечение крапивницы) или сопутствующим аллергическом риноконъюнктивите.
Среди антигистаминных средств при аллергии сегодня наиболее предпочтительными являются препараты 2 и 3 поколения, такие как Цетрин (инструкция к применению), Эодак, Зиртек, Эриус — эти лекарства обладают пролонгированным действием, не вызывают сонливости, привыкания и считаются наиболее эффективными и безопасными, выпускаются как в виде таблеток, так и в виде сиропов, растворов, капель (см. список всех таблеток от аллергии). Клинический эффект от применения этих препаратов ощущается спустя месяц, поэтому курс лечения должен быть не менее 3-4 мес.
Однако для лечения атопического дерматита эффективность антигистаминных препаратов без седативного действия пока не доказана и необходимость их применения определяется врачом в каждом клиническом случае. Также не доказана эффективность при атопическом дерматите применения внутрь кромоглициевой кислоты и кетотифена.
Антибиотики
Использование системных антибиотиков оправдано только при подтверждении бактериального инфицирования кожи, длительное применение антибактериальных препаратов не допустимо. Антибиотики и антисептики назначаются наружно при инфицировании кожи стрептококками и стафилококками:
- Растворы антисептики — Мирамистина, Хлоргексидина, Фукасептола, перекиси водорода, бриллиантовый зелёный спиртовой раствор 1-2%, фукорцин
- Антибиотики — мазь Бактробан (мупироцин), Фуцидин (фузидиевая кислота), Левосин (левомицетин, сульфадиметоксин, метилурацил), неомициновая, гентамициновая, эритромициновая, линкомициновая мази, Левомиколь (левомицитин + метилурацил)
- Ксероформная, дерматоловая, фурацилиновая мази
- Аргосульфан, Сульфаргин, Дермазин
- Диоксидина мазь
Применять их нужно 1-2 раза в день. В случае выраженной пиодермии, назначаются дополнительно системные антибиотики (см. 11 правил как правильно принимать антибиотики). Перед лечением антибиотиками рекомендуется сначала определить чувствительность микрофлоры к большинству известных препаратов.
Системная иммуномодулирующая терапия
Неосложненное протекание атопического дерматита не требует использования иммуномодуляторов. Только после тщательной диагностики аллегроллог-иммунолог может назначить иммуномодуляторы в комплексе со стандартной терапией местными средствами в случае, если симптомы дерматита сочетается с признаками иммунной недостаточности.
Опасность применения иммуностимуляторов и иммуномодуляторов у детей заключается в том, что при наличии у ближайших родственников каких-либо аутоиммунных заболеваний (инсулинозависимый сахарный диабет, ревматоидный артрит, синдром Шегрена, диффузный токсический зоб, рассеянный склероз, витилиго, миастения, системная красная волчанки и пр.) даже единовременное применение иммуномодуляторов может вызвать дебют аутоиммунного заболевания у ребенка. Поэтому при наличии наследственной расположенности ребенка к аутоиммунным заболеваниям, не стоит вмешиваться в иммунные процессы, поскольку это может закончится гиперактивацией иммунной системы с запуском иммунной агрессии на здоровые органы и ткани.
Витамины и фитопрепараты
Витамины В15, В6, способствуют повышению эффективности лечения, благодаря чему ускоряется процесс восстановления функций, коры печени и надпочечников и ускоряются процессы репарации в коже. Повышается устойчивость мембран к токсическим веществам, регулируется окисление липидов, стимулируется иммунная система. Однако у ребенка со склонностью к аллергии некоторые витаминные комплексы или определенные витамины, так же как и фитопрепараты (лекарственные травы, отвары, настои) могут вызывать бурную аллергическую реакцию, поэтому к применению витаминов и растительных лекарств следует относится с большой осторожностью.
Лекарственные средства, восстанавливающие работу ЖКТ
Препараты, восстанавливающие или улучшающие деятельность ЖКТ, показаны в подострый и острый периоды заболевания, с учетом выявления изменений в функционировании пищеварительной системе. Их используют с целью улучшения пищеварения, коррекции нарушенных функций, это Панзинорм, Панкреатин, Креон, Дигестал, Энзистал, Фестал, а так же желчегонные препараты и гепатопротекторы: Гепабене, экстракт плодов шиповника, Аллохол, экстракт кукурузных рылец, Хофитол, Лиф 52, Эссенциале Форте. Продолжительность лечения 2 недели.
Противогрибковые и противовирусные препараты
При поражении кожи грибковыми инфекциями назначаются наружные противогрибковые средства в виде кремов: клотримазол (Кандид), натамицин (Пимафуцин, Пимафукорт), кетоконазол (Микозорал, Низорал), изоконазол (Травокорт, Травоген). При присоединении герпетической инфекции показаны противовирусные препараты (см. список противовирусных и противогрибковых мазей при стоматите).
Санация очагов инфекции
Следует помнить о лечении сопутствующих заболеваний, целью которого является санация очагов инфекции — в мочеполовой системе, желчевыводящих путях, кишечнике, ЛОР-органах, полости рта. В зависимости от фазы заболевания используют антибактериальные, кератопластические, противовоспалительные, кератолитические препараты по уходу за кожей.
Противовоспалительные средства наружного применения делятся на 2 группы: содержащие глюкокортикоиды и негормональные средства.
Глюкокортикоиды – эффективны при хронических и острых формах проявления заболевания у детей. В качестве профилактики такие крема не используют, более того глюкокортикостероидные мази и крема должны использоваться строго по назначению врача, короткими курсами, с последующей постепенной отменой препарата (см. список всех гормональных мазей в статье мази от псориаза).
Опасность длительного и бесконтрольного использования таких средств заключается в развитии системных побочных действий, угнетении функции коры надпочечников, снижению местного и общего иммунитета, развитию атрофии кожи, истончению, сухости кожи, появлению вторичных инфекционных поражений кожи и пр. Если без таких сильных средств все же не обойтись, следует знать правила их применения:
- Эти средства делятся на: сильной, умеренной и слабой активности. Для лечения атопического дерматита у детей следует начинать с самых слабо концентрированных гормональных препаратов. Повышать концентрацию возможно только при неэффективности предыдущего средства и только по назначению врача.
- Любые гормональные мази используются короткими курсами, затем производится перерыв и снижение дозы препарата.
- Резкое прекращение использования ухудшает состояние и вызывает рецидив заболевания.
- Сначала лечения используется чистый крем, а при его плавной отмене необходимый объем крема или мази смешивается 1/1 с детским кремом, поле 2 дней такого применения еще снижается концентрация, уже 2 части детского с 1 часть гормонального крема, через 2 дня 3 части детского 1 часть гормонального.
- Если приходится использовать местные гормональные средства длительное время, требуется смена препарата, в состав которого входит другой гормон.
- Чтобы устранить отечность — крем используют на ночь, чтобы устранить бляшки — утром.
Негормональные – При незначительных проявлениях дерматита назначают антигистаминные средства (Финистил гель 0,1%, Гистан, см. обзор кремов от аллергии для детей). Назначают также крем — Витамин Ф 99, Элидел, Радевит (см. крема и мази от дерматита у детей).
- Жидкость Бурова — алюминия ацетат
- Видестим, Радевит — жирорастворимые витамины
- АСД паста и мазь
- Цинковые мази и пасты — Циндол, Деситин
- Березовый деготь
- Ихтиоловая мазь
- Нафтадерм — линимент нафталанской нефти
- Фенистил гель
- Кератолан мазь — мочевина
- НПВС (см. мази от боли)
Эффективно также при атопическом дерматите лечение кремами и мазями с заживляющими свойствами, они усиливают регенерацию и трофику тканей:
- Декспантенол — крема и спреи Пантенол, Бепантен
- Гель Куриозин (Цинка гиалуронат)
- Солкосерил, Актовегин — мази и крема, гели с гемодериватом телячьей крови
- Метилурациловая мазь (также является иммуностимулятором)
- Радевит, Видестим (ретинола пальмитат, то есть витамин А)
- Крем «Сила леса» с Флорализином — очень эффективный крем при любых кожных заболеваниях — экземах, дерматитах, псориазе, герпесе, для сухой и трескающейся коже. В составе флорализин — комплекс природных биологически активных веществ — это вытяжка из мицелия грибов, содержит ферменты с коллагеназной активностью, витамины, минералы, фосфолипиды. Состав: флорализин, вазелин, пентол, отдушка, сорбиновая кислота.
Среди иммунномодуляторов можно выделить крем-гель Тимоген, его использование возможно только по назначению врача.
Диета при лечении атопического дерматита у детей
Соблюдение диеты, во время лечения играет важную роль, особенно у грудных детей. Исходя из прогноза заболевания, нужно исключить, продукты содержащие аллерген. На первом году жизни дети могут быть чувствительны к белкам коровьего молока, яйцам, глютену, злаковым, орехам, цитрусовым (см. симптомы аллергии на цитрусовые). В случае аллергии на коровье молоко можно использовать соевые смеси: Фрисосой, Нутрилак соя, Алсой.
При аллергических реакциях на белки сои и при тяжелых формах пищевой аллергии, нужно использовать гипооллергенные смеси: Прегестимил, Нутрамиген, Альфаре (Нестле).
При аллергии на глютен (25% детей), рекомендовано использовать гипоаллергенные каши на основе гречихи, кукурузы, риса промышленного производства — Ремедиа, Хайнц, Истра-Нутриция, Хумана.
Введение в пищу каждого нового продукта должно быть согласовано с врачом, не более 1 продукта в день и малыми порциями. Исключать продукты, вызывающие аллергию у детей, нужно при подтвержденной их непереносимости (можно сдать анализ крови на конкретный аллерген).
Признаки заболевания
Среди симптомов контактного дерматита у ребёнка можно выделить:
- покраснения в месте взаимодействия с раздражителем;
- появление язв на коже;
- жжение и зуд;
- возникновение небольших волдырей.
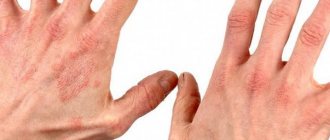
Стоит отметить, что чаще всего симптомы проявляются на лицах у детей и на верхних конечностях. Но если эти части тела не поражены, не означает, что заболевания нет. Иногда симптомы характерны и для других участков кожи.
Все эти признаки у детей сопровождаются ухудшением общего состояния здоровья. У малыша пропадает сон, ухудшается настроение, появляется слабость и нежелание что-либо делать. От формы болезни (острой или хронической) зависит дальнейшее лечение и прогноз. В первом случае при удалении симптомов уходит и заболевание. Во втором время от времени болезнь будет возобновляться, но уже с меньшей силой.
Питание
Диета при дерматите подразумевает отказ от потенциальных пищевых аллергенов (какао, цитрусовые, шоколад, мед, яйца), острых, соленых, жирных блюд и простых углеводов (сладкого, мучного). Включайте в рацион малыша:
- кисломолочные продукты;
- овощи и фрукты, не вызывающие аллергии;
- крупы (гречку, рис, овсянку);
- нежирное мясо и рыбу.
Если у ребенка есть предрасположенность к пищевой аллергии, сдайте анализ крови, поскольку причиной высыпания порой бывают самые «безобидные» продукты.
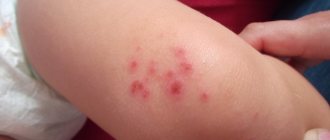
Контактный дерматит у грудничка
Этот недуг – не редкость для новорождённых. Причин этому огромное количество. У ребёнка может быть аллергия на различные вещества, а также дерматит возникает в результате несоблюдения обычных правил гигиены. Иногда у детей-грудничков происходит неоправданно продолжительный контакт с мочой или калом в памперсе, который по каким-то причинам долго не менялся.
Дерматит появляется из-за трения с одеждой или металлом. Кроме того, организм малыша может отвергать определённую мазь или масло. У многих встречается пелёночный дерматит, который характеризуется покраснениями в области ягодиц, промежности и внутренней части бёдер.
Лечение контактного дерматита у детей до года сводится к выполнению определённых мероприятий:
- контроль за памперсами: необходимо их часто менять;
- постоянно следует производить подмывание, чтобы ребёнок всегда был чистым;
- на кожу нужно наносить специальные кремы с противовоспалительным эффектом.
Что запомнить
- Причина развития дерматита – чаще всего, аллергическая реакция организма на внешние аллергены или результат внутренних заболеваний.
- Атопический дерматит – наследственная патология, избавиться от которой полностью невозможно. Можно лишь снизить количество рецидивов и продлить период ремиссии с помощью лекарств и профилактических мер.
- Не купайте ребенка с мылом более 1-2 раз в неделю. Средства гигиены, хлорированная вода пересушивают кожу и провоцируют развитие заболевания.
- Терапия дерматита должна быть комплексной и направленной на устранение внутренних и внешних провоцирующих факторов.
- Лечение народными средствами эффективно только в рамках комплексной терапии.
Диагностика
Как уже было отмечено, если родители вовремя спохватятся и увидят, что у ребёнка проблемы с кожей, то серьёзных последствий можно избежать. Главное – незамедлительно обратиться к врачу в этой ситуации. Как только появляются первые признаки, нужно сразу записываться на приём.
Возникает вопрос: «К какому специалисту обратиться?» Здесь два варианта: аллерголог или дерматолог, иногда ещё родители ведут детей к педиатру. На самом деле принципиальной разницы не существует, нужно записаться к опытному врачу, он сразу поставит диагноз.
Чтобы выявить контактный дерматит у детей, аллергологи используют специальные тесты. Один из основных сводится к тому, что врач поочерёдно капает на кожу пациента разные вещества. Таким образом он определяет, что именно является раздражителем в конкретной ситуации. Определение активатора считается обязательным условием для дальнейшего лечения. Ведь если врач знает, что именно необходимо подвергнуть терапии, то и процесс восстановления будет более осознанным и правильным.
Методы диагностики
Педиатр начинает диагностику с визуального осмотра грудничка, опроса родителей. Врач оценивает характер поражения кожи, а также общее состояние ребенка.
Если присутствует грудное вскармливание, мама ребенка должна описать свой рацион питания для выявления возможного продукта-аллергена. Также определяется молочная смесь или прикорм.
Чтобы уточнить диагноз, педиатр назначает следующие дополнительные процедуры:
- анализ крови. Обычно делают развернутый (клинический) и биохимический;
- бакпосев (если имеются подозрения на стафилококковую инфекцию);
- анализ кала на выявление дисбактериоза, заражения глистами;
- проверка сывороточного IgE;
- аллерго-тесты (редкая процедура для новорожденных);
- мазок слизистой рта;
- УЗИ органов брюшной полости.
Атопию у младенцев лечит иммунолог-аллерголог. До постановки точного диагноза самолечением родителям заниматься крайне не рекомендуют.
Терапия
Лечение контактного дерматита сводится к ряду основных правил, которым нужно следовать:
- начало лечения – определение возбудителя инфекции;
- восстановление ребёнка производится только под контролем опытного специалиста;
- если мучает зуд, нужно выписать необходимые лекарственные средства и т. д.
Именно определение раздражителя и последующая борьба с ним – основа лечения дерматита. После постановки диагноза родителям следует прислушиваться к специалисту и следить за восстановлением малыша. В зависимости от причины, выписывают разные лекарства. Это могут быть и антигистаминные медикаменты, и сорбирующие лекарства. На коже повреждения убирают при помощи различных мазей.
Стоит отметить, что, помимо традиционных способов лечения, родители часто практикуют и народные средства. Они могут как помочь в обычной терапии, так и мешать ей. Поэтому использование народных средств – сугубо личное дело. Лечение контактного дерматита назначает врач, а задачей родителей является контроль за выполнением режима дня малышом, чтобы не было никаких отклонений.
Народные средства
Лечение дерматита народными средствами проводите только в рамках комплексной терапии, поскольку при самостоятельном применении оно вряд ли даст долгосрочный результат.
Отвар березовых почек
Ингредиенты:
- Сухие березовые почки – 1 ст.
- Крутой кипяток – 1 ст.
Как приготовить: Заварите крутой кипяток и залейте им березовые почки. Держите смесь на огне еще в течение 15 минут. Остудите и процедите.
Как применять: Ежедневно втирайте настой в пораженные участки кожи 2-3 раза в сутки. Курс лечения – 1 месяц.
Результат: Сыпь понемногу проходит, исчезает воспаление.
Масло со зверобоем
Ингредиенты:
- Сухая трава зверобоя – 25 г.
- Масло (растопленное сливочное или растительное) – 1 ст.
Как приготовить: Сухой зверобой выложите в банку или бутылку и залейте маслом. Настаивайте в течение 2 недель, периодически помешивая. Процедите и храните средство в темном месте.
Как применять: Втирайте в пораженные участки кожи 2-3 раза в сутки.
Результат: Кожа смягчается, высыпания пропадают. Проявления дерматита постепенно проходят.
Отвар липы и ромашки
Ингредиенты:
- Смесь сухих цветов ромашки и липы в равных частях – 4 ст. л.
- Кипяток – 1 л.
Как приготовить: Залейте сухую смесь кипятком и оставьте на огне еще на 20 минут. Настаивайте в течение 3-4 часов. Процедите и вылейте в приготовленную ванну с температурой воды 36-37 градусов. Как применять: Принимайте ванну с отваром на ночь. После процедуры слегка промокните влажное тело махровым полотенцем.
Результат: Высыпания постепенно бледнеют и проходят. Кожа подсушивается, становится более гладкой и чистой.
Возможные осложнения
Контактный дерматит сам по себе не является опасным для жизни. Однако он может перерасти в более серьёзное заболевание, и тогда уже проблем со здоровьем не избежать. Специалисты в области медицины пришли к мнению, что наибольшую опасность в этом случае представляет присоединение инфекции. В большинстве случаев появляется грибковое или бактериальное заражение. Если это произошло с пациентом, за ним необходим тщательный уход и хороший курс терапии.
Контактный дерматит на руках у детей отличается тем, что эти места постоянно хочется чесать. Именно из-за этого возникают осложнения. Поэтому необходимо каждый день напоминать ребенку, что такие места чесать нельзя. Объяснять следует доходчиво и понятно, а лучше вообще не доводить ситуацию до появления зуда. Если справиться с симптоматикой на корню, то малыш и подозревать не будет о том, что такое зуд, жжение и т. д.
Понятие
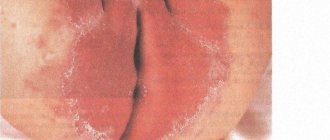
Контактный дерматит — фото:
Понятие «контактный дерматит» объединяет в себе ряд кожных заболеваний, развивающихся из-за соприкосновения с каким-либо раздражающим элементом. При контактном дерматите в области поражения возникают пузырьки, зуд, отечность и покраснение.
Чем можно мазать диатез на щеках у ребенка? Ответ узнайте прямо сейчас.
Профилактика
Контактный дерматит у детей возникает очень часто. Даже если заболевание уже было, но вы с ним справились, это не отменяет профилактические мероприятия.
Во избежание рецидивов стоит делать следующее:
- Нельзя экономить на детях, необходимо сделать так, чтобы они одевались прилично, носили вещи только высокого качества. Дело в том, что ткань может являться раздражителем, и нужно оградить малыша от таких ситуаций.
- Не следует укутывать детей полностью, это может привести к раздражению.
- Регулярно менять памперс и соблюдать личную гигиену.
- Подбирать гипоаллергенную бытовую химию, чтобы как можно меньше вредных веществ попадало на кожу малыша.
- Мыло, шампунь, мазь, гель следует тщательно выбирать.
- Свежий воздух ещё никому не вредил, поэтому нужно проводить регулярные прогулки с ребёнком.
- Не стоит допускать воздействия раздражителя на ребёнка. А если это невозможно, хотя бы минимизировать этот контакт.
Согласно статистике, данные меры помогают избежать рецидива и оградить вашего малыша от этого неприятного заболевания.
Гигиена и режим
Большое значение при лечении любого вида дерматита имеет ограничение контакта с потенциальным аллергеном, соблюдение гигиены и правильное питание.
При пеленочном дерматите обязательно подмывайте малыша, когда меняете подгузник или пеленку. Не используйте мыло каждый раз, когда совершаете гигиенические процедуры, поскольку оно сушит кожу и приводит к усилению проявлений заболевания. Подмывайте младенца с мылом один раз на ночь: этого вполне достаточно.
Если вы полностью купаете ребенка, больного дерматитом, используйте мыло с травяными экстрактами ромашки, череды и нейтральным РН или добавляйте в воду настои лекарственных трав. Они подсушивают кожные покровы и препятствуют размножению патогенных бактерий.
Надевайте на ребенка одежду из натуральных тканей, таких как хлопок. Ночная пижама должна быть свободной и как можно меньше контактировать с воспаленными участками кожи.